日本の税収は先進国最低
選挙戦では富の再分配が叫ばれていますが、介護福祉業界の予算である社会保障費はどうなるのでしょう?
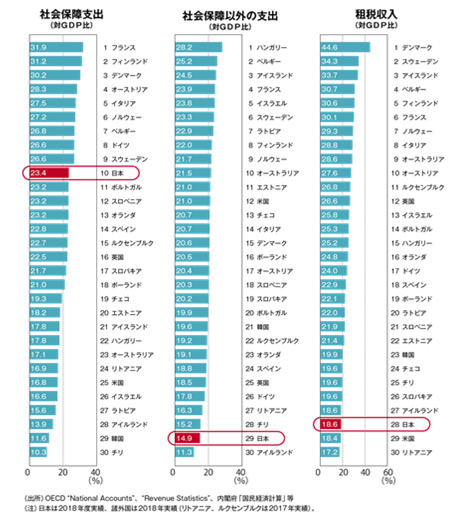
対GDP(国民総生産)比で日本の社会保障費は世界第10位です(2018)。以下は財務省の資料ですが、社会保障支出ではヨーロッパの国々が並びます。
一方、租税収入は世界第28位で先進国の中で米国に次いで租税収入が少ないのです。
(注※ 日本と米国では一人当たりGDPが約1.5倍違います(2019)。日本43,279ドル 米国65,143ドル。従って租税収入も米国よりも少なくなり。対一人当たりGDPにすると先進国でダントツ最下位です)
財務省はこんなに少ない税収で社会保障費が大きいので、大変だと嘆いています。
高齢化率は断トツ1位
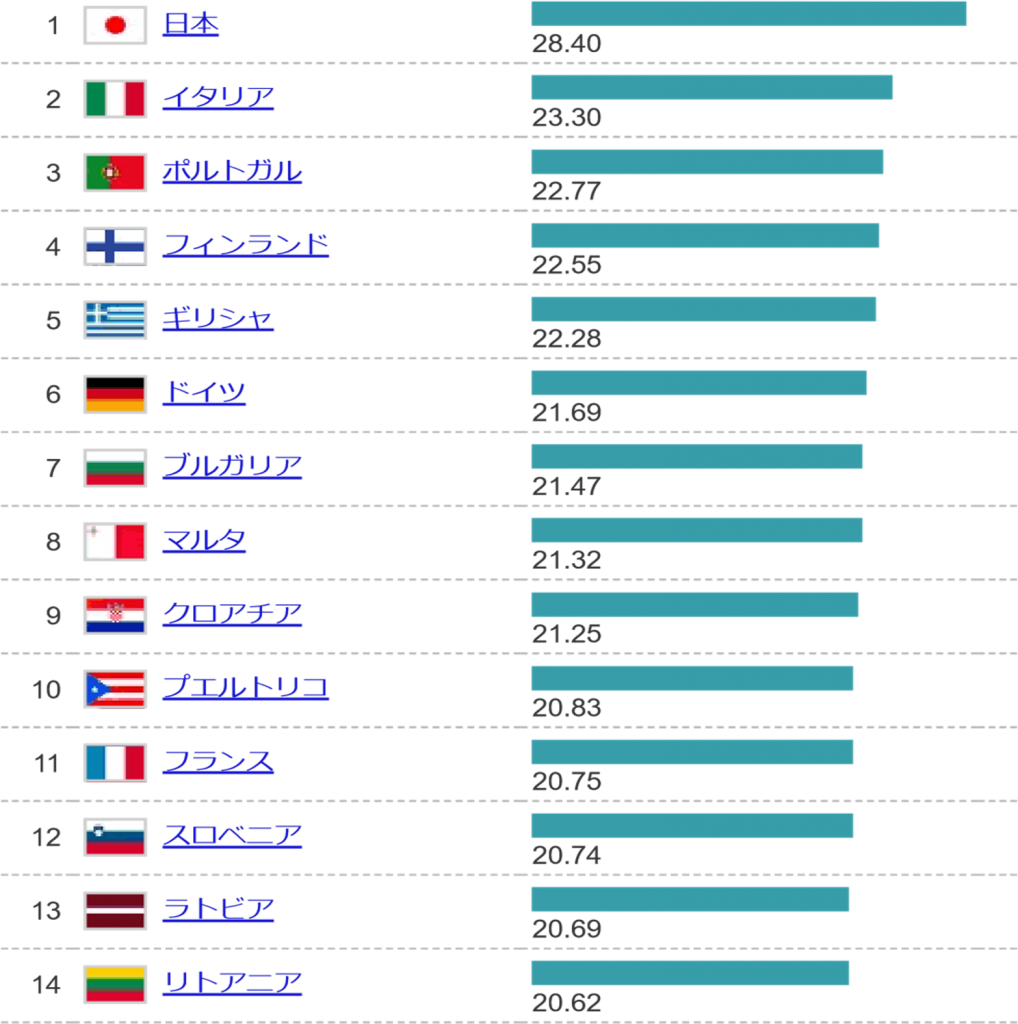
次に、世界の⾼齢化率(⾼齢者⼈⼝⽐率)(2020) 国別ランキングを見てみましょう。
出典・参照︓ 世銀(World Bank)
こちらは断トツ日本がトップです。
高齢者に対するサービス内容を厳密に切り分ける必要がありますが、社会保障サービス供給量は、ヨーロッパの国々より劣りそうです。
もちろん、日本の高齢者は皆元気で医療費や介護費を使わなくとも大丈夫という見方もできますが、一人当たりのGDPが各国より低いことを鑑みても、あまりにもお金がありません。
お金が足りない影響は医療や障害者サービスにも出ていることでしょう。
制度は整っているが、先進国並みの社会保障サービスを日本人は受けられていないということです。
現場感覚では、給与が安いためサービスの担い手がいなかったり、重度訪問介護の給付を減らされたりなど、シビアな状況として発現しているように思います。
ちなみに、日本の障害福祉サービスの予算も先進国で最低レベルです。これに関してはこちらの記事を参照ください。
「これからの障害者福祉サービスの動向」https://carebizsup.com/?p=1501
貧乏になってしまった日本
結局、日本は税収が少なすぎるのです。そのため対人口比での国家予算が少ないのです。
現状では、税収不足分を国債などの借金で賄っています。
また、高齢者が多いため生産性が低いことも原因です。しかし生産性が低いのは高齢化だけが原因ではないようです(生産性は一人当たりGDP=国民所得と考えてよいです)。
それでは日本の生産性についてみてみましょう。
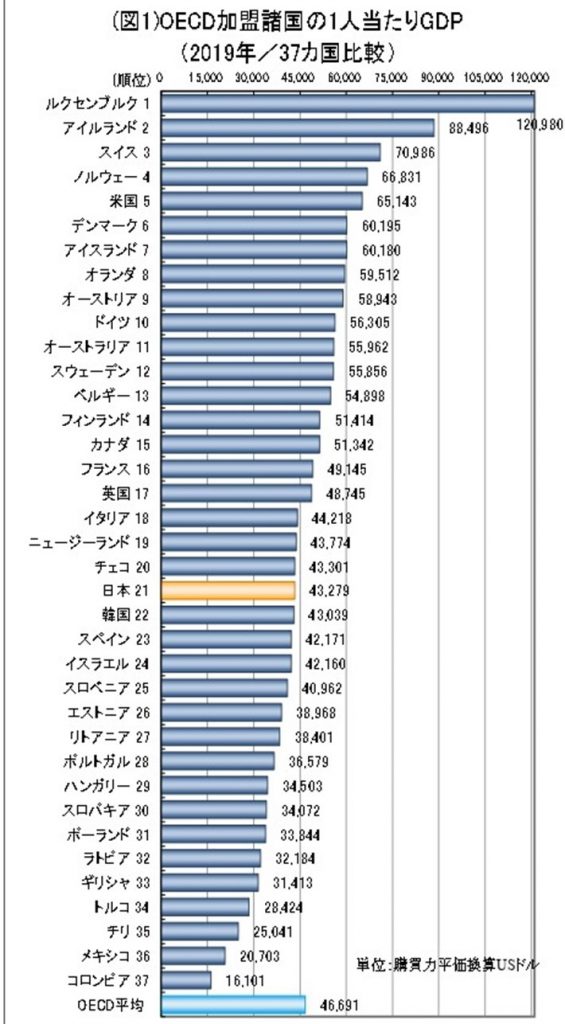
日本は社会保障費の額で負けているフランスやドイツなどの国よりも下にあります。
実は日本は先進国の中でもかなり貧乏な国なのです。バブルのころ(1990年ごろ)に流行った「ジャパン・アズ・ナンバーワン」は今は無き夢の話でOECD加盟国平均よりも貧乏であることが常態となってしまいました。
確かにこれでは社会保障を充実させることなんてできません。
高度成長時代に一生懸命働いて国を豊かにしてきた高齢者はそれに見合うサービスを受けられないまま、人生を終えなければなりません。
人口が多いため国民総生産自体(GDP)は中国に抜かれ第3位ですが、実際はバブル以降の30年で日本はかなり貧乏な国へと変わり果てています。
生産性を上げなければ社会保障費も増えない
では、充実した社会保障を得るために、税収を増やす方法はあるのでしょうか?
消費税や所得税などの税率を上げればよいのですが、実は日本の各税項目の税率自体はすでに先進国並みに高く、税率だけを上げるのはかなりの困難が伴いそうです。
ちなみにIMF(世界銀行)は消費税を15%にするべきという提言をしていますが、選挙などもあるのでなかなか簡単ではありません。
それに単に税金を上げても、それが生産性につながらなければ社会保障費も増やせません。消費税は主に社会保障費にあてる名目で導入してきましたが、社会保障費を増やすためだけの増税にも限界がありそうです(増税により貧困層を増加させてしまうという分析もあります)。
最も健全な方法は、生産性を向上させ、税収を増やして社会保障費を増やすことです。
米国の経済学者の調査では、国家予算のうち生産性向上支出が、先進国平均では24%程度と言われています。
日本は10%程度です。悲しいかな税収が少なく、成長戦略に回せるお金が少ないのです。
これではいつまでたっても成長軌道に乗ることはできません。
政府の生産性向上支出とは「教育投資」や「イノベーションのためのインフラ投資」です。教育については先進国で大学や高等職業訓練の費用が無償になりつつあります。日本は高校すら有償です。このままでは差が開くばかりでしょう。
税制に関しては、グローバル企業から法人税を厳しく取り立てたり、富裕層から税金を取る方法を検討したり、世界各国で改革が始まっています。
また、国債発行による国の借金の在り方もMMT(現代貨幣理論)などにより、単なる借金という見方から新しい考え方が出てきています。
日本はひとまず、5年間程度、何らかの方法で政府の生産性向上支出を25%以上に増やし、生産性向上の正のスパイラルを生み出さなければならないでしょう。
それまでは社会保障費を持たせるために、国債の発行に並びに、例えば高所得者や金融資産をたくさん持っている富裕層の医療費や介護費の自己負担率を大幅に増やす必要もあるかもしれません。